*当院は、2018年2月15日付で臨床検査室認定機関の国際規格『ISO 15189』の認定を取得しました*
聞きなれないこの診療科は一体何なのか?
どんなことをしているのか?
このページでは、私たち病理診断科の一部をほんの少し紹介してみたいと思います☆
病理診断科ってナニするところ?
標榜診療科のひとつ。当院では外来診療は行なっておりませんが、病院診療の中で縁の下の力持ち的な存在の診療科です。
大きく分けて、病理組織検査・細胞診検査・病理解剖の3業務を担当しています。
みなさん、内視鏡検査で胃カメラ検査を受けたことはありませんか?
また、肺がん検診で喀痰(かくたん)細胞診や婦人科検診で子宮頸部(けいぶ)細胞診という項目を目にしたことはありませんか?
そのとき、あなたの身体の細胞や組織の一部を少しだけ採取していることがあります。
このとき採取された細胞や組織を顕微鏡で見られるように、特殊な機械を用いたり染色を行ったりして標本を作製し、実際に病理医や細胞検査士が顕微鏡で標本を診て、この細胞は正常細胞なのか癌細胞なのか(良性か悪性か)を診断しています。この結果を元に、臨床医がその後の治療方針・追加精査の必要性の有無などを決定しています。
この病理診断科が院内にあると、緊急な臨床医のオーダーにも可能な限り臨機応変・迅速に対応することが出来ます。
- ①臨床医
- 患者の診療に携わる医師もしくは歯科医師のことです。
専門分野によって【内科医】や【外科医】と呼ばれます。 - ②病理医
- 正式には【病理専門医】といいます。
医師・歯科医師免許取得後、数々の経験を積んだ上で日本病理学会が行う専門試験に合格することで認定される、病理診断を行うことのできる専門医のことです。
病院や診療所が外部に広告できる診療科名のことです。(【内科】や【外科】などと同じように病院の看板などに書けること)
2008年4月1日付で厚生労働省から医療法施行令の一部を改正する政令が通知され、病理診断科も標榜診療科に加わりました。
病理組織検査ってナニ?
検査対象は、内視鏡検査や手術で摘出された組織(臓器)が対象となります。
内視鏡検査などで病変があった場合、その一部の組織を臨床医が採取することがあります。また、手術などで組織(臓器)を摘出する場合があります。
病理診断科ではその採取された組織(臓器)をガラス標本にして、病理医が病変の確定診断を行ないます。
腫瘍かそうでないか・・・良性か悪性か・・・
もし悪性であれば、病変の大きさ・広がり具合や病変の進行度の決定等、最終的診断を行なっています。
また採取された組織に特殊な染色を行うことで、その患者様一人ひとりに合った治療薬(個別化医療の一環。例えば、乳癌のホルモン療法など)の選択診断にも携わっています。
検査方法には大きく分けて『(通常の)病理組織検査』と、『術中迅速組織診検査』の2つに分けることが出来ます。
- ①病理組織検査
- できるだけ迅速かつ丁寧な結果を被検者に!ということをモットーとしています。このため提出時間などで多少前後はしますが、通常、内視鏡検査などで採取されるような小さな組織片であれば提出された5日以内。手術材料などの大きな組織でも提出されてから1週間以内には臨床医に結果報告をしています。 また特殊な検査を行わなければならない場合でも、10日以内には結果が臨床医に確実に報告できるよう、日々奮闘しています。
- ②術中迅速組織診検査
- 手術中に手術材料の一部摘出したものを、通常とは少し違う方法ですぐに標本作製を行い、手術をしている最中に診断を行います。(その間約30分程度)その結果により、それ以降の手術の方向性を決めることが出来ます。 この検査は、特殊な場合を除いて病理医が常勤していなければ出来ない検査です。
通常の標本作製の流れ:
- 組織(臓器)摘出・提出担当者/臨床医
- 必要な大きさに組織(臓器)を切り出す担当者/病理医・臨床検査技師
- ガラス標本作製担当者/臨床検査技師
- 顕微鏡下での組織診断担当者/病理医
細胞診検査ってナニ?
細胞診は腫瘍性病変の有無の確認・診断、治療の効果判定、再発腫瘍の確認など、癌の早期発見のためのスクリーニング検査~手術後のフォローアップまで幅広く用いられている検査の一つです。
名前が示すとおり【細胞】を顕微鏡で【診て】【診断】します。
対象となるのは喀痰や尿、子宮頸部・内膜、乳腺、甲状腺などがあります。
種類としては大まかに次の3つに分類されます。
①から③になるほど侵襲が大きい検査法になり精神的・身体的苦痛は増えてしまいますが、同時に検査精度も上昇します。
自然に剥がれ落ちてきた細胞を診る検査。
表面に出ている細胞は採取されますが、奥に隠れた細胞を診ることは出来ません。
苦痛を伴わないため、簡単に繰り返し検査を行うことが可能で、回数を重ねることで検出感度が上がります。
擦り取って採取した細胞を診る検査。
目的とする部位の細胞を採取し、診断することが出来ます。
やや苦痛を伴いますが、比較的繰り返し検査を行うことが可能です。
体表面に近い部位を安全に刺すことのできる場合に行われる検査です。
採血をする針程度の太さの注射針を使い、目的の場所の細胞を積極的に採取します。
喀痰(かくたん)細胞診検査とは?
健康診断の《肺がん検診》の中に含まれていることが多いこの検査・・・
「レントゲン撮ったからこの検査はいらないのでは?」と思う方も多いと思います。
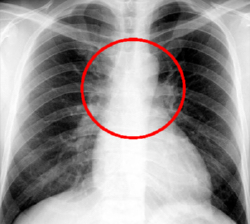
しかし!胸部レントゲン写真だけでは判りにくい、隠れた場所(心臓の裏側などに隠された部分など)の肺がんの検査には非常に重要な検査なのです。
*右下図:赤で囲った部分が判りにくい部分です ⇒
レントゲン検査と喀痰(かくたん)細胞診検査を併用して受けることにより、より詳しい検査結果が得られます。
具体的にはどんな検査?
喀痰(かくたん)細胞診検査は苦痛のない簡単な検査です。
喀痰(かくたん)は各個人で自己採取していただくため、検査結果は検体排出の影響をとても受けやすく、肺がんであっても必ず喀痰(かくたん)にがん細胞が混じっているとは限りません。
唾液や鼻水では適切な検査が出来ず、とにかくまずは喀痰(かくたん)であるということが重要な検査です。
普通、何も症状のない方は喀痰(かくたん)が出ません。しかし喫煙習慣や呼吸器に関する基礎疾患を患っている方は、基礎疾患を持たない方に比べて比較的簡単に排出することが可能かと思います。
そこにどんな細胞が出ているのか・・・ ⇒
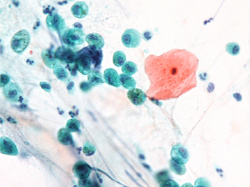
右下の写真は実際に喀痰(かくたん)細胞診で診ている、正常な喀痰(かくたん)の細胞像です。
このような細胞が喀痰(かくたん)中には含まれ、これらを診て診断を行っています。
そこで、このような細胞が含まれる喀痰(かくたん)の出し方は以下の通りです。
- ① 口を水道水でゆすぎ、口腔内の食べかすなどを取り除く
- ② 空咳や咳払い・強い咳をし、肺の奥のほうから出すように喀痰(かくたん)を排出する
- ③ 採取容器に喀痰(かくたん)を入れる
- ④ 採取後は細胞の変性を防ぐため、出来るだけ冷蔵庫など涼しい場所に保管する
- *冷凍はしないで下さい
喀痰(かくたん)の出やすい時間帯は人それぞれ違うとは思いますが、最も適切な時間帯は起床後、できるだけ早い段階での排出がお勧めです。
なぜかというと、寝ている時に溜まった喀痰(かくたん)を一気に排泄することが出来るため、検査に適した細胞が取れる確率が高くなるからです。
*起床後に排出できなくても、提出されるまでに24時間以内ならば検査は可能です。
喀痰(かくたん)は肺から口腔内を通ってから排出されるものです。喀痰排出の図
以下のようなものは、喀痰(かくたん)とはいえません!
- ① 口の中で水分を集めてペッとしたもの → 唾液です
- ② 鼻を吸って口からペッと出したもの → 鼻汁です
- → あくまでも、肺の奥から出されたものが喀痰(かくたん)です。
このように少し面倒かもしれませんが、検査を受ける皆さんのご協力がとても必要となります。
より良い検査のために、みなさんのご協力をどうぞよろしくお願いいたします。
婦人科≪子宮頸部(けいぶ)・内膜≫細胞診とは?
健康診断の《婦人科検診》の含まれるこの検査・・・
「超音波(エコー)検査をしたから細胞診はしなくて大丈夫!」と思っていませんか?
超音波検査は主に子宮筋腫や子宮内膜の厚さ・卵巣の大きさなどを診るのに対し、細胞診は直接頸部・内膜の細胞を採取して診る検査です。
このため採取された細胞が正常の細胞か、いずれ癌になりそうな細胞(前癌病変、異形成といいます)なのか、あるいは既に癌細胞になっているのかを直接診ることができます。
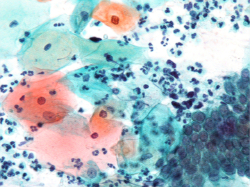
右下の写真は、実際の子宮頸部細胞診で診ている正常な細胞像です。
『子宮癌』には大きく分けて2種類あるのはご存知ですか?
子宮には大きく分けて『子宮頸部』と『子宮体部』という場所があります。
癌が発生する場所により名前や治療などが異なり、それぞれ子宮頸癌と子宮体癌といいます。
- ①子宮頸癌(しきゅうけいがん)
- 『子宮頸部』という、ちょうど子宮の入り口にあたる部分に発生した癌のことをいいます。 この癌は若くして発症することが多く、特に若年者層(20~30歳代)に増加しています。 子宮頸部細胞診を行なうことによって早期発見することが可能です。
- ②子宮体癌(しきゅうたいがん)
- 『子宮体部』の内側の『内膜』という月経が起こる場所で、受精卵が着床(ちゃくしょう)して妊娠する場所に発生した癌のことをいいます。 こちらの癌は50~60歳代に多く発症します。 超音波検査によって内膜の厚さを測定し、通常より厚い場合に子宮内膜細胞診を行なうことによって診断することが可能です。
でもまだ検査が面倒くさいし恥ずかしい・・・と思われる人も多いと思いますが、実は子宮頸癌は定期的に細胞診検査を受けることで防ぐことができる癌になってきました。
定期的に細胞診検査を受診することにより、癌になってしまう前の前癌病変(異形成)と呼ばれる時期に治療を行なうことができるからです。
進行した状態ではもちろん治癒率も下がってしまいますが、何よりも早期発見をすることによってその確率も上昇します。
答えは「No」です。
HPV(ヒトパピローマウィルス)は多数の型が存在し、子宮頸癌の原因ウィルス(特に16,18型)といわれています。
このウィルスが子宮頸部に感染する前にワクチン接種を行うことにより、感染を防ごうとするものです。
『日本産婦人科医会』によると、このHPVワクチンは以下のようなものです。(抜粋)
- ①ワクチン自体に感染性や発がん性はない。
- ②HPVの感染を予防するもので、既にHPVに感染している細胞からHPVを排除する効果は認めない。
- ③ワクチンを接種していても20歳になったら子宮癌検診を受けることが勧められる。
- → 子宮頸癌検査(細胞診検査)の重要性は変わらない。
このような理由からワクチン接種を行なってからも、定期的な細胞診検査を併用受診することによって、より一層確実に子宮頸癌の発症リスクは下がります。
一概にこの日!というのは言えませんが、月経が終了した後~次の月経前までの間をお勧めします。
なぜなら月経中は血液成分が多く採取されることが多く、目的の細胞数が少数になってしまいがちであり細胞変性もみられる為、月経中およびその前後1週間くらいの間はなるべく避けた方がより検査に適した期間といえます。
(月経中は検査が絶対できないというわけではありません。あくまでも、より検査に適した期間ということです)
もちろん不正出血などの症状がある場合には、すぐに婦人科外来を受診してください!
細胞診結果の見方
ここでは、子宮がん検診(子宮頸部‐けいぶ‐細胞診)の結果の見方を少し丁寧に見ていきましょう。
現在は『ベセスダシステム2014』という報告様式を当院では採用しております。
このため以下のように結果を表記しています。
異常なし
- 用語説明 :陰性
- 推定病理診断 :①非腫瘍性病変 ②HPV感染以外の炎症所見
- 次回受診目安 :1年後
扁平上皮系病変
- 用語説明 :軽度上皮内病変疑い
- 推定病理診断 :意義不明な異型扁平上皮細胞
- 次回受診目安 :6ヶ月以内
- 用語説明 :高度上皮内病変疑い
- 推定病理診断 :上皮内病変疑い
- 次回受診目安 :要精密検査
- 用語説明 :軽度異型扁平上皮内病変
- 推定病理診断 :①HPV感染 ②軽度異形成
- 次回受診目安 :要精密検査
- 用語説明 :高度異型扁平上皮内病変
- 推定病理診断 :①中等度異形成 ②高度異形成 ③上皮内癌
- 次回受診目安 :要精密検査
- 用語説明 :扁平上皮癌
- 推定病理診断 :浸潤を伴う扁平上皮癌
- 次回受診目安 :要精密検査
腺系病変
- 用語説明 :異型腺細胞
- 推定病理診断 :上皮内腺癌または腺癌疑い
- 次回受診目安 :要精密検査
- 用語説明 :上皮内腺癌
- 推定病理診断 :上皮内腺癌
- 次回受診目安 :要精密検査
- 用語説明 :腺癌
- 推定病理診断 : 浸潤を伴う腺癌
- 次回受診目安 :要精密検査
その他の病変
- 用語説明 :その他の悪性腫瘍
- 推定病理診断 :扁平上皮系病変、腺系病変以外の悪性腫瘍
- 次回受診目安 :要精密検査
*略語解説*
NILM;negative for intraepithelial lesion or malignancy
ASC-US;atypical squamous cells of undetermined significance
ASC-H;atypical squamous cells,cannot exclude HSIL
LSIL;low-grade squamous intraepithelial lesion
HSIL;high-grade squamous intraepithelial lesion
SCC;squamous cell carcinoma
AGC;atypical glandular cells
AIS;adenocarcinoma in situ
Adenocarcinoma;adenocrcinoma
Other malign.;Other malignant neoplasmus



